Rétinopathie diabétique : définition, cause et symptômes
Une des caractéristiques peu connues du diabète de longue date est son impact potentiellement nuisible sur la vue. En effet, on estime à environ 30% le nombre de diabétiques porteurs d’une rétinopathie diabétique en France.
Mais que signifie exactement cette pathologie ? Comment se développe-t-elle ? Quels sont ses symptômes et, surtout, comment la traite-t-on ?
Qu’est-ce que la rétinopathie diabétique ?
La rétinopathie diabétique est une maladie vasculaire de la rétine qui touche les patients atteints de diabète.
Son évolution est généralement lente, mais elle provoque une baisse visuelle qui peut entraîner à la longue une cécité.
Dans une rétinopathie diabétique, le taux de glycémie élevé et sans cesse changeant du patient endommage les vaisseaux de la rétine. Ceux-ci commencent alors à se raréfier, entraînant un défaut d’oxygénation des cellules rétiniennes.
A la longue, lorsque le nombre de vaisseaux est trop bas, la rétine se défend en formant des néovaisseaux néfastes au bon fonctionnement de la rétine.
Le processus évolue ensuite vers un saignement des néovaisseaux, un décollement de la rétine ou un glaucome néo vasculaire.
Tous ces événements peuvent entraîner à leur tour une perte brusque et quasi complète de la vision.
En fonction du degré d’atteinte des vaisseaux et de l’œdème maculaire, on distingue :
- Rétinopathie diabétique non proliférante, lorsque les néovaisseaux n’ont pas encore été formés.
- Rétinopathie diabétique proliférante, qui se caractérise par la présence de néovaisseaux et les premiers signes de détérioration du nerf optique. C’est cette dégradation lente qui conduit à une baisse de sensibilité à la lumière, puis à la cécité.
- Au niveau central de la rétine, les capillaires maculaires sont aussi altérés par les variations de glycémie. Ils laissent fuir de l’eau dans la rétine.
Rétinopathie diabétique : causes et symptômes
Les causes
La probabilité de développer une rétinopathie diabétique dépend de la durée du diabète.
Les diabétiques de type 1 sont souvent diagnostiqués tôt dans l’évolution de leur maladie. Leur rétinopathie ne se développe donc que de longues années après le diagnostic.
En revanche, le diabète de type 2 a un début discret et peut passer inaperçu pendant de longues années. Au moment de son diagnostic, il n’est pas rare qu’une rétinopathie diabétique soit déjà bien installée.
L’hypertension artérielle est, elle aussi, un facteur de risque de rétinopathie diabétique.
Chez les diabétiques jeunes, la puberté représente une période à haut risque d’évolution de la rétinopathie diabétique. La surveillance de la maladie doit donc être renforcée au cours de cette période.
La chirurgie de la cataracte augmente le risque de rétinopathie diabétique, surtout durant l’année post-opératoire.
Les symptômes
Les patients ne ressentent généralement les symptômes que tard dans l’évolution de la maladie, à une période où les traitements ne sont plus efficaces.
Parmi les symptômes, on peut citer :
- Une déformation des images et des lignes.
- Une dépréciation des contrastes.
- Une apparition d’ombres et présence de tâches noires dans le champ de vision.
- Une vision de nuit affaiblie
Comment prévenir la rétinopathie diabetique ?
La rétinopathie diabétique est une conséquence de l’hyperglycémie chronique. Voilà pourquoi il est fortement recommandé aux diabétiques sans rétinopathie de se faire contrôler annuellement.
Le dépistage consistera en une surveillance du fond d’œil par photographie ou par biomicroscopie à la lampe à fente, avec une dilatation pupillaire préalable.
En plus de se faire dépister, il est conseillé de surveiller le taux de glycémie, la tension artérielle, le taux de cholestérol, etc.
Lorsque les signes d’une rétinopathie diabétique sont détectés précocement, les risques d’une dégradation de la vision peuvent être évités grâce à une prise en charge appropriée.
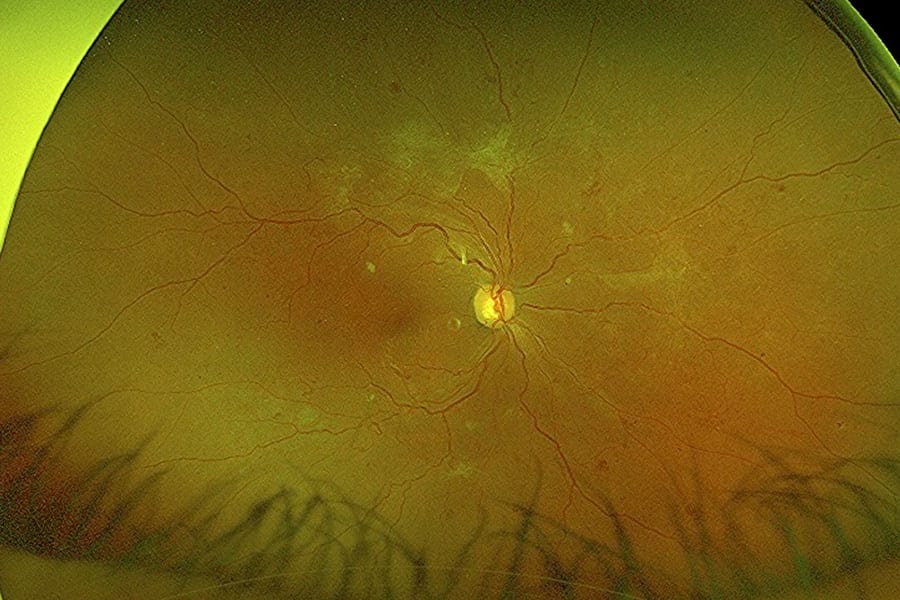
Diagnostic et examens à réaliser
L’examen ophtalmologique d’un diabétique devrait toujours commencer par une analyse approfondie des antécédents du patient.
Le médecin va orienter ses questions vers tout ce qui est susceptible de favoriser une rétinopathie : la grossesse, la pression artérielle, l’état rénal, le taux de cholestérol, etc.
Le diagnostic d’une rétinopathie va ensuite reposer sur l’analyse bio microscopique du fond d’œil après dilatation de la pupille. Il sera aussi complété par des photographies. Ces différents examens permettent de révéler des signes de rétinopathie tels que :
- Des hémorragies rétiniennes. Ils apparaissent sous forme de minuscules lésions rouges. Ils peuvent soit se transformer en thrombose soit disparaître spontanément.
- Des petites zones blanches d’infarctus dans la rétine interne (les nodules cotonneux). Leur présence laisse suspecter des épisodes d’hypertension artérielle.
Si le médecin le juge nécessaire, ces examens pourraient être complétés par :
- une angiographie à la fluorescéine.
- une tomographie en cohérence optique (Optical Coherence Tomography (OCT)).
- une échographie en mode B.
Rétinopathie diabétique : quel traitement ?
Le meilleur traitement contre la rétinopathie est la prévention de son développement par un contrôle strict de la glycémie (pour le diabète de type 1 et 2) et de la pression artérielle (pour le diabète de type 2).
L’équilibre glycémique et une hypertension artérielle basse sont donc les fondements de la lutte contre la rétinopathie diabétique.
De manière plus spécifique, les moyens thérapeutiques suivants seront utilisés pour traiter la rétinopathie proliférante :
- Le traitement par photocoagulation au laser. Il empêche les complications de la rétinopathie.
- Les injections intravitréennes d’anti-VEGF. Elles donnent des résultats satisfaisants lorsqu’elles sont administrées par intervalles régulier (environ 1 fois par mois).
- La vitrectomie. Elle est indiquée dans les formes avancées de la rétinopathie, avec décollement de la rétine ou lorsqu’un saignement dans l’œil empêche de faire le laser en consultation. Parfois, elle est associée ou fait suite à un traitement au laser.
Pour le traitement de l’œdème maculaire les traitements sont :
- Les injections intra vitréennes d’anti-VEGF
- Les injections intra vitréennes de corticostéroïdes
- Le traitement au laser focal

0 commentaires